Commission des affaires sociales
Réunion du 22 octobre 2013 : 1ère réunion
Sommaire
La réunion
La commission procède à l'audition de M. Jean-Louis Rey directeur de l'Agence centrale des organismes de sécurité sociale (Acoss) sur le projet de loi n° 1412 (AN-XIVe) de financement de la sécurité sociale pour 2014.

Nous poursuivons nos travaux sur le projet de loi de financement de la sécurité sociale pour 2014, avec l'audition de Jean-Louis Rey, directeur de l'Acoss, que je remercie d'avoir répondu à notre invitation. Il est accompagné de son directeur financier, M. Alain Gubian.
Nous serons très attentifs à ce que vous nous direz sur les recettes de la sécurité sociale et leurs perspectives d'évolution, compte tenu tant de la conjoncture que des mesures prévues dans le projet de loi de financement. Nul doute que vous évoquerez, également, les conditions de financement du déficit courant, hors transfert à la Caisse d'amortissement de la dette sociale (Cades).
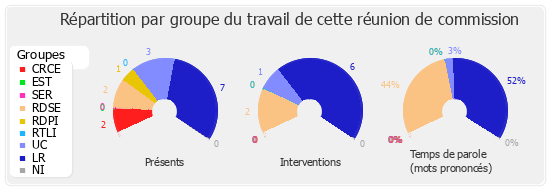
L'Acoss, qui pilote le réseau des Urssaf, a recouvré, en 2012, 441 milliards, soit 22 % du PIB. Sur ce montant, 80 % sont à mettre au compte du régime général, tandis que 20 % proviennent du recouvrement pour le compte d'organismes tiers. Les Urssaf, dont la régionalisation s'achève, seront 22 au 1er janvier 2014 contre 106 par le passé ; elles gèrent 9,6 millions de cotisants, dont 2,2 millions d'entreprises des secteurs public et privé, 3,2 millions de travailleurs indépendants, 3,7 millions de particuliers employeurs, ainsi que 500 000 ressortissants divers. Nous avons 900 partenaires. Les coûts de gestion sont très faibles, de l'ordre de 0,29 %, en diminution de 0,01 point par an. Pour gérer des flux de trésorerie considérables, de 1 800 milliards l'an dernier, nous avons traité 273 000 mouvements de trésorerie. Nous disposons de 14 000 agents. Nous assumons également des tâches de prévention, de conseil et de contrôle. Sans pour autant négliger les travailleurs indépendants et les particuliers employeurs, notre rôle premier est d'assurer la relation avec les entreprises, nos principaux cotisants, en cherchant à nouer avec elles les relations les plus appropriées au contexte difficile que nous traversons.

La solution retenue dans ce projet de loi de financement pour faire face aux déficits vous semble-t-elle raisonnable ? Comment envisagez-vous la période 2014-2017 ? L'Acoss pourra-t-elle faire face à de nouveaux déficits ?
La suppression de l'assiette forfaitaire pour les particuliers employeurs a-t-elle eu des effets négatifs sur l'emploi ? Avez-vous constaté une sous-déclaration des heures et, en ce cas, comment y remédier ? Les outils juridiques de lutte contre la fraude sociale, enfin, vous paraissent-ils suffisants ?

Quel a été l'impact, pour les services à la personne, de la suppression de l'abattement de 15 points de cotisation dont bénéficiaient les particuliers employeurs, puis de la suppression de la déclaration au forfait ?
En 2013, les besoins de financement du régime général étaient en moyenne de 22 milliards par jour. Nous avons pu les assurer dans de bonnes conditions financières grâce à des taux d'intérêt très faibles représentant une charge d'intérêts de 20 millions. Les besoins de financement ont, au plus haut, atteint 29 milliards et devraient se fixer, au 31 décembre, à 26,5 milliards. On est tout de même passé, en un an, du simple au double, puisque le besoin moyen était, l'an dernier, en moyenne de 11 milliards.
Comment ces besoins sont-ils financés ?
Jusqu'en 2006, ils l'étaient à 100 % par la Caisse des dépôts et consignations. Nous n'y avons désormais plus recours que pour 10 % des besoins, d'une part parce que les coûts d'intermédiation rendent l'offre de la CDC plus onéreuse ; d'autre part, parce que la convention pluriannuelle fixe des conditions relativement rigides d'emploi. Nous nous tournons pour les 90 % restants, vers le marché : l'émission de billets de trésorerie couvre 37 % de nos besoins ; 37 % proviennent de la souscription sur le marché international d'Euro Commercial Paper assurée pour notre compte par l'Agence France Trésor. Pour le solde, nous mobilisons les trésoreries sociales excédentaires en certaines périodes. Grace à la faiblesse des taux d'intérêts, le financement est assuré dans de bonnes conditions de sécurité. Nous sommes cotés, comme l'Etat, par les 3 agences intrenationales de notation qui nous accordent la meilleure note possible.
En 2010, ce sont 50 milliards que nous avions dû emprunter, sur un marché très défavorable - les taux étaient à 4 %. Année noire, qui nous aura coûté 800 millions d'intérêts.
Pour 2014, si le projet de loi de financement avait continué de prévoir une reprise de dette de 6 milliards au titre de la seule assurance-vieillesse, nous aurions dû emprunter 24 milliards. En soi, cela n'aurait pas été insurmontable, avec de bas taux d'intérêt, s'il n'y avait eu l'inconnue de la réaction du marché face à une perspective de déficit prévisionnel croissant jusqu'à 50 milliards à l'horizon 2018. L'Agence centrale ne risquait-elle pas de paraître sortir totalement du cadre de la gestion de trésorerie ? Cela se serait traduit sans doute par une augmentation des taux.
Le Gouvernement a choisi de faire reprendre 10 milliards d'euros par la Cades, ce qui change la donne. Le plafond d'emprunt de l'Acoss est augmenté, passant de 29,5 à 34,5 milliards. Nous entendons, pour ce faire, recourir davantage à la Caisse des dépôts, et moins au marché. Nous demanderons également à la sphère sociale, à la Cades et à l'Agence France Trésor d'être plus présents. Nous modifions ainsi la structure de financement, sans bouleversement majeur cependant.
Le projet de loi de financement ouvre des perspectives intéressantes. Sous réserve que les hypothèses qui lui sont associées se vérifient, les besoins de financement devraient, après une légère augmentation en 2015, amorcer une décrue progressive pour atteindre 24 milliards à l'horizon 2018.
Nous ne pouvons guère anticiper les réactions du marché en 2015 et au-delà.
Pour 2014, les intérêts devraient être de l'ordre de 40 millions d'euros.
Prévision plutôt rassurante, par conséquent.
Dans la chronique de l'emploi à domicile, le chèque emploi services, devenu le Cesu, a ouvert une dynamique déclarative, non tant parce qu'il aurait créé massivement des emplois, que par un effet très fort de blanchiment. C'était d'ailleurs son but. Le dispositif a été alors solvabilisé par deux moyens, l'assiette forfaitaire et la réduction d'impôts. Cependant, avec le choc de conjoncture des années 2008-2010, la courbe déclarative a fléchi dès l'automne 2008. La suppression de l'abattement de 15 points de cotisation patronale et la réduction d'impôts en 2011, puis, en 2012, la suppression de l'assiette forfaitaire et l'introduction en lieu et place de l'allègement spécifique de 75 centimes par heure ont été suivies par une décrue du volume d'heures déclaré. Après un léger ralentissement de la baisse courant 2011, nouvelle chute en 2012. Une perte de 4 % a été enregistrée en ce début d'année, puis une stabilisation au deuxième trimestre ; nous attendons avec impatience les résultats du troisième trimestre.
Trois phénomènes peuvent expliquer la baisse de volume. Un moindre recours, du fait de la crise, aux services de gens de maison ; un recours accru aux offres de prestation de services des entreprises et associations du secteur, qui cependant, bien que difficile à mesurer, ne saurait être très significatif ; la sous-déclaration, enfin...
dont l'impact, en revanche, est sans doute important. Il suffit de regarder autour de nous.
Deux phénomènes sont en jeu. Le travail illégal, d'abord, que la dissimulation d'activité soit partielle ou totale ; les stratégies d'optimisation, ensuite, qui conduisent à des montages plus ou moins légaux destinés à éviter tout ou partie du paiement des cotisations.
Nous luttons contre l'un et l'autre, en menant deux types d'action. Nous développons, en premier lieu, la prévention, en jouant, auprès des entreprises, un rôle d'information sur les évolutions de la législation, et de conseil. Nous avons mené, en 2012, 20 000 actions de ce type, et répondu à plus de 15 000 questions complexes adressées par les entreprises. En second lieu, nous exerçons des contrôles, grâce à 1 500 inspecteurs de recouvrement, pour le contrôle sur place, et 200 contrôleurs, pour le contrôle sur pièces. Les résultats pour 2012 en ont été rendus publics cet été. La lutte contre le travail illégal, qui mobilise les Urssaf et l'ensemble des services, représente 15 % de l'activité des inspecteurs du recouvrement, les 85 % restants relevant du contrôle classique d'assiette. Les redressements de cotisations au titre du travail illégal se sont élevés à 260 millions en 2012, résultat en progression quoiqu'encore modeste. Avec 7 200 opérations ciblées, les contrôles ont porté sur 41 000 établissements ; quatre actions sur cinq ont donné lieu à redressement. Le taux de recouvrement, cependant, reste à peine de 15 %, parce que la plupart des entreprises concernées disparaissent dans la nature. Aussi recherchons-nous le moyen d'être plus réactifs dans le recouvrement.
Le contrôle ne vise pas seulement à sanctionner : il est aussi l'occasion de rétablir la réalité des droits des salariés notamment dans les comptes de la Cnav, ce qui n'est pas facile techniquement.
Quant aux actions générales de contrôle, elles concernent essentiellement le contrôle d'assiette, sachant qu'il n'est pas commode de faire la part entre fraude et erreur, et qu'il demeure toujours une zone grise. Le montant des redressements a été, l'an dernier, de 1,5 milliard ; nous avons également restitué 180 millions de cotisations, preuve que le contrôle joue dans les deux sens.
Nous avons à notre disposition de nombreux outils juridiques. Depuis quelques années, des dispositions nouvelles ont été votées chaque année en loi de financement : faculté de redressement forfaitaire, annulation des exonérations de cotisations, élargissement du droit de communication, opposition à tiers détenteur, obligation de vigilance du donneur d'ordre. Ce projet de loi de financement, qui se contente d'harmoniser l'obligation de vigilance du donneur d'ordre de droit public sur le droit privé, opère une pause bienvenue. Il faut se laisser le temps de s'approprier les outils. Peut-être demanderons-nous toutefois, à la fin de l'année prochaine, quelques évolutions.

Vos inspecteurs contrôlent-ils les particuliers, ou s'en tiennent-ils aux entreprises ? Dans ma commune, les jeunes parents sans solution de garde me disent huit fois sur dix que la nourrice qu'ils ont recrutée ne veut pas être déclarée. Et c'est ainsi qu'ils se trouvent dans une situation de fraude involontaire. Comment remédier à cette situation ?
Nos inspecteurs ne contrôlent que les entreprises. Sachant que notre objectif est de couvrir 51 % de leur fichier sur trois ans, nous procédons à un ciblage très précis sur les zones de risque, afin de dégager le meilleur rendement. Depuis la création du chèque emploi service en 1994, nous avons abandonné le contrôle des employeurs particuliers. Ce choix se justifiait, puisque le Cesu devait être un fort vecteur de déclaration. Ce qui a été le cas. Au reste, seule l'Urssaf d'Ile-de-France était active en ce domaine avec une quinzaine d'inspecteurs. Et la visée était essentiellement dissuasive, car il n'est pas simple de mener ce type de contrôle, qui suppose de s'ouvrir l'accès au domicile des particuliers, pour constater un flagrant délit.

Les contrôles à domicile existent bien pour la taxe sur l'audiovisuel public. On vérifie que ceux qui déclarent ne pas posséder de téléviseur disent vrai.
Elles existent surtout pour les entreprises en situation de concurrence.

La dette de la branche AT-MP inscrite dans les comptes de l'Acoss atteignait quelque 2 milliards. Quelles évolutions attendre ?
La branche devrait renouer à partir de 2013, avec un léger excédent après un déficit de 200 millions en 2012. Et l'excédent devrait atteindre 400 millions en 2015. La situation s'en trouvera améliorée.
Le passif diminue, puisqu'on affecte un bénéfice. C'est de bonne méthode.
Les garanties d'affectation sont bien là.

La Cades reprend 10 milliards : signe pour vous encourageant, ou insuffisant. Sachant que se pose le problème de l'augmentation de la dette à court terme...
Comme gestionnaire de l'Acoss, je m'en réjouis, ce qui ne préjuge toutefois en rien de mon opinion de citoyen...

Le risque est grand face à l'évolution des taux, quand on porte une dette à court terme si importante.
Il n'y a pas de risque à court terme. L'horizon est annuel. C'est au-delà de 2014 qu'est le point d'interrogation.
Non, la MSA n'entre pas dans nos comptes de tiers, sauf pour certaines taxes, mais nous recouvrons en cotisations du régime social des indépendants et de l'Unedic.
La MSA recouvre ses propres cotisations.
La commission procède à l'audition de M. Frédéric Van Roekeghem, directeur général de la Caisse nationale d'assurance maladie des travailleurs salariés (Cnam) sur le projet de loi n° 1412 (AN-XIVe) de financement de la sécurité sociale pour 2014.

Nous poursuivons en accueillant M. Frédéric Van Roekeghem, directeur général de la Cnam. Nous souhaiterions que vous évoquiez la situation de l'assurance maladie et ses perspectives. Quelle est votre analyse de l'évolution de l'Objectif national des dépenses d'assurance maladie (Ondam) et votre sentiment sur les nombreuses dispositions de ce projet de loi de financement relatives à la branche maladie ?
Sur l'exercice 2013, le déficit du régime général a été stabilisé, mais la branche maladie a souffert d'une conjoncture qui a déprimé ses recettes. Son déficit s'est établi à 7,7 milliards d'euros, au-delà de la prévision de 5,9 milliards, mais néanmoins en deçà des prévisions émises en juin par la Commission des comptes de la sécurité sociale. Pour la quatrième année consécutive, l'Ondam des soins de ville est sous-exécuté. L'Ondam global, d'après les prévisions de la Commission des comptes, devrait être en sous-exécution de 500 millions, il l'était de 300 millions l'an dernier. Le taux d'évolution prévu par la loi de financement est donc respecté. Sur ces 500 millions, 450 millions concernent les soins de ville. Les chiffres de septembre confirment les prévisions, et le comité d'alerte a d'ailleurs jugé que les estimations en dépenses du Gouvernement étaient sincères.
Ce projet de loi de financement reprend des mesures recommandées par le conseil de la Cnam et par l'Union nationale des caisses d'assurance maladie (Uncam). Le taux d'évolution des dépenses, avec un Ondam à 2,4 %, est l'un des plus bas jusqu'ici prévus. Les statistiques de l'Organisation de coopération et de développement économique (OCDE) montrent que la France est l'un des pays qui ont le mieux maîtrisé l'évolution de leurs dépenses. Si la croissance avait été au rendez-vous, nous aurions fait mieux encore.
Le cadrage macroéconomique d'ensemble prévoit une diminution du déficit de l'assurance maladie de 1,5 milliard en 2014, et un niveau de déficit consolidé du régime général et du Fonds de solidarité vieillesse (FSV) du même ordre de grandeur que l'excédent de financement de la Caisse d'amortissement de la dette sociale (Cades). La Cades dispose de ressources qui excèdent largement les frais financiers de la dette qui lui a été transférée, ce qui doit nous conduire à nous interroger sur le financement d'ensemble du système.
Des mesures d'économies sont engagées sur les soins de ville et les établissements de santé. Un effort encore important est demandé à l'industrie du médicament. La France se distingue des autres pays de l'OCDE par une consommation de produits de santé qui reste encore supérieure à la moyenne des pays comparables. Nous consommons parfois trop de médicaments, nous n'optimisons pas cette consommation, nous restons en retrait sur la consommation et la prescription de génériques, et ceux-ci sont plus chers que ceux qu'achètent le National health service (NHS) ou son équivalent espagnol.
Les conseils de la Cnam et de l'Uncam ont émis des recommandations : développer la prévention, notamment contre le tabagisme, comme le prescrit aussi la Cour des comptes ; favoriser l'efficience et le bon usage du médicament, notamment la substitution par des médicaments biologiquement similaires, qui devrait avoir lieu, comme l'a retenu le Gouvernement, à l'initiation du traitement ; fixer des objectifs de prescription dans les contrats pour l'amélioration de la qualité et la coordination des soins à l'hôpital ; améliorer la transparence sur les remises consenties aux pharmaciens d'officine par les producteurs de génériques, d'ailleurs moins par l'intermédiaire d'une déclaration par les officines comme nous l'avions recommandé initialement, que par les laboratoires eux-mêmes ; expérimenter la délivrance de médicaments à l'unité, mesure populaire dont vous avez certainement entendu parler. Il est raisonnable de passer par une phase d'expérimentation sur ce sujet, avant d'envisager une généralisation car il existe des risques sanitaires.
Une mauvaise manipulation : rappelez-vous la polémique récente sur une supposée substitution dans le blister, qui avait été opérée en fait par le patient...
Nous nous félicitons que l'engagement volontaire pris par l'Union nationale des organismes d'assurance maladie complémentaire (Unocam) dans le cadre de l'avenant n° 8 à la convention médicale dans le but de favoriser de nouveaux modes de rémunération et qui faisait partie intégrante de l'équilibre de l'avenant se concrétise. Nous prenons acte de l'amélioration des contrats d'aide à l'acquisition d'une complémentaire santé (ACS) ; il est légitime de s'assurer que l'aide aille bien vers des contrats qui couvrent des besoins médicaux légitimes : aujourd'hui, le risque dentaire, notamment, n'est pas toujours couvert, ce qui peut présenter des risques médicaux, par exemple pour les personnes âgées.
En ce qui concerne la contractualisation sur les transports sanitaires, la procédure actuelle portant sur des objectifs nationaux et réduite aux établissements de soins dont les taux d'évolution sont rapides aurait pu être améliorée par une meilleure participation des caisses d'assurance maladie : si l'objectif est d'améliorer l'organisation, la coopération avec des acteurs volontaires pouvant être généralisée postérieurement est préférable à des sanctions, dont le rendement est d'ailleurs assez faible.
L'expérimentation, prévue à l'article 34 du projet de loi de financement de la sécurité sociale, de la tarification au parcours pour le traitement du cancer par radiothérapie et le traitement de l'insuffisance rénale chronique devrait être complétée : elle devrait permettre de déroger, au-delà des règles de financement, aux règles d'organisation des soins. La France est en retard, par exemple, en ce qui concerne la dialyse à domicile, à l'heure où l'autodialyse va devenir possible.
Enfin, le conseil de la Cnam s'est interrogé sur le délai de mise en oeuvre de la déclaration sociale nominative (DSN) : certains représentants des entreprises réclament plus de souplesse.

Je vous remercie pour votre présentation. Je vous ai adressé quelques questions qui ont été distribuées. Elles portent sur les modalités de mise en oeuvre de l'avenant n° 8 à la convention médicale, sur les objectifs et le calendrier des négociations relatives à la coordination des soins, sur les projets des caisses d'assurance maladie en ce qui concerne les programmes d'aide au sevrage tabagique, sur le « collège des financeurs » mis en place par l'article 28 du PLFSS au sujet des coopérations entre professionnels et sur la convention avec les pharmacies d'officine signée en avril 2012 et le calendrier de négociation des nouveaux « honoraires de dispensation » qui doivent permettre d'engager le basculement d'un paiement au volume à une rémunération plus forfaitaire déconnectée du prix du médicament.
Je souhaite ajouter une question relative aux centres de santé. Un récent rapport de l'Igas a démontré, s'il en était besoin, l'utilité sanitaire et sociale de ces structures qui sont essentielles pour l'accès aux soins. L'actuel financement des centres est clairement insuffisant ; il est qualifié de « boiteux » dans le rapport. Celui-ci propose de mettre l'accent sur la part forfaitaire de rémunération et de découper les règles de financement de celles en vigueur dans le secteur libéral. Où en est la convention entre l'assurance maladie et les centres de santé, qui devait expirer en novembre dernier et qui datait de 2002 ? Quelles sont vos intentions pour sa renégociation ?
Enfin, je terminerai par deux questions plus générales. Le rapport entre la part de l'Etat et celle de l'assurance maladie dans le pilotage du système de santé vous semble-t-il satisfaisant ? La contribution relative de l'assurance maladie (environ 75 %) dans le remboursement par rapport aux complémentaires (13 % à 14 %), reste élevée malgré sa diminution, mais elle cache l'augmentation du poids des remboursements des affections de longue durée face aux soins courants, remboursés à 50 % en moyenne ; cela ne risque-t-il pas de détacher les jeunes ménages de la solidarité ?
Oui, nous oscillons entre 75 % et 76 %. Toutefois les taux de remboursement, qui ont tendance à s'accroître mécaniquement, à cause notamment du remboursement à 100 % des médicaments onéreux, ont en effet décru sous l'effet de mesures de déremboursement. Cela traduit cependant des situations contrastées : par exemple, l'assurance maladie prend en charge 95 % des dépenses hospitalières ; inversement, l'optique et le dentaire sont remboursés à un taux bien plus bas que les autres soins dits courants. Les neuf dixièmes de nos dépenses concernent 40 % de nos assurés. L'assurance maladie obligatoire représente donc une forte solidarité : l'équilibre entre les ménages bien portants et les malades a été maintenu depuis plus de 70 ans ; on peut noter que la réforme Obama recherche cet équilibre, elle repose sur le pari de convaincre les jeunes de s'assurer pour rendre supportable l'extension de l'assurance à des malades qui n'ont pas les moyens de s'assurer. Tout repose sur la règle selon laquelle chacun reçoit selon ses besoins et cotise selon ses moyens, avec des adaptations pour les plus modestes. Il ne faudrait pas dériver, sans un arbitrage politique effectif, vers un modèle complètement différent, qui poserait d'ailleurs des problèmes de soutenabilité. Le débat sur les frontaliers en fait foi : en segmentant, il est aisé de proposer des tarifs avantageux aux assurés sans risque, surtout s'ils sont réassurés par la solidarité nationale. Que le Parlement s'exprime sur le taux de prise en charge et sa répartition entre assurés et risques éclairerait le débat public. Evitons que la solution de facilité consistant à dérembourser des soins qui semblent peu dynamiques ne fragilise l'équilibre global.
L'avenant n° 8 à la convention médicale avait trois piliers : la lutte contre les tarifications excessives, la mise en place d'un contrat d'accès aux soins, offrant une alternative à la situation actuelle du secteur 2 non régulé, et l'opposabilité des tarifs pour les personnes éligibles à l'ACS.
Le programme contre les tarifications excessives (plus de 150 % de dépassement) se déroule comme prévu. Les médecins de secteur 2 ont reçu un courrier d'information générale fin février ; les directeurs de caisses primaires d'assurance maladie ont appelé ou rencontré ceux qui avaient des pratiques susceptibles d'être jugées excessives ; ces entretiens se sont déroulés convenablement : deux tiers des médecins ont pris des engagements, le plus souvent oralement ; l'équilibre a été maintenu entre la médecine libérale et le secteur hospitalier, qui n'a pas été exonéré de cette politique. Une période d'observation s'est déroulée du 11 mars au 30 avril 2013. A son terme, plus de 500 médecins ayant une tarification excessive ont reçu, en juillet, des courriers d'avertissement ou vont en recevoir un prochainement. Si ces médecins ne modifient pas leur politique tarifaire dans les deux mois, nous saisirons les instances paritaires locales qui prendront une sanction pouvant aller jusqu'au déconventionnement partiel ou total ou à la suspension du droit de dépasser. Bien que nous préférons la pédagogie, il sera vraisemblablement nécessaire de sanctionner les cas les plus emblématiques. Les premières saisines de commissions paritaires régionales (CPR) interviendront avant la fin de l'année.
Contrairement à ce qu'on a pu publier ici ou là, la stabilisation à fin 2012 du taux de dépassement a été confirmée sur les neuf premiers mois de 2013. L'observation de cohortes de médecins indique une diminution à deux chiffres du taux de dépassement, avec un effort substantiel des professeurs d'université-praticiens hospitaliers (PU-PH), qui parfois méconnaissaient tout simplement la cotation des actes libéraux.
Près de 9 200 contrats d'accès aux soins ont été signés, à 70 % avec des spécialistes, contrairement à ce qu'affirme une campagne outrancière. Des généralistes de secteur 2 qui peuvent ainsi prendre le train de l'évolution du mode de rémunération ont également signé un contrat. La date d'entrée en vigueur, d'ici la fin de l'année, sera bientôt connue. Nous nous préparons avec les éditeurs de logiciels métiers.
Je serai moins positif sur l'opposabilité tarifaire pour les bénéficiaires de l'ACS : la pratique tarifaire des médecins de secteur 2 a insuffisamment évolué. Un courrier a d'ailleurs été adressé à 700 médecins qui ne respectaient toujours pas la tarification sans dépassement pour les bénéficiaires de la CMU-c. Cette opération sera poursuivie dans le courant de l'année ; après une nouvelle information, nous enchaînerons par un programme de contrôle. Les médecins savent par la carte vitale que leur patient bénéficie de la CMU-c, mais ce n'est pas le cas pour l'ACS. Aussi avons-nous envoyé courant août une nouvelle attestation à tous les bénéficiaires et d'autres pistes seront explorées pour que le médecin puisse en avoir connaissance au moment de la facturation.
Le forfait de 5 euros par patient ne souffrant pas d'affection de longue durée a été mis en place à bonne date : le premier paiement a eu lieu le 10 septembre 2013, le second étant prévu pour novembre ; pour 56 925 médecins éligibles, nous avons versé 27,9 millions d'euros, soit 490 euros par professionnel en moyenne. Le troisième trimestre sera plus faible, ce versement ayant lieu à la date anniversaire du choix du médecin traitant. On estime le coût à 180 ou 190 millions d'euros pour 38 millions de patients, conformément à ce que nous avions déclaré lors de la signature de l'avenant n° 8.
Les négociations concernant la coordination des soins ne pouvaient commencer avant la détermination de la stratégie nationale de santé. Elles s'ouvriront dans les meilleurs délais ; un amendement a été déposé à l'Assemblée nationale pour qu'elles débutent, comme l'a annoncé la ministre, au premier trimestre 2014.
L'article 43 met en place des programmes d'aide au sevrage tabagique, en accord avec les recommandations de la Cour des comptes. En effet, 29 % des 14-75 ans fument quotidiennement, soit 14 millions de personnes, et ce nombre augmente. Un programme d'action sera mis en place avec l'Institut national de prévention et d'éducation à la santé (Inpes). Nous ferons profiter du site internet Tabac-info-service les 13,5 millions d'assurés qui ont un compte sur notre site internet - et dont 500 000 se connectent chaque jour -, dans le cadre du développement plus large de sites consacrés à la nutrition, au risque cardio-vasculaire et à la santé du dos.
Les délégués de l'assurance maladie relayeront auprès des médecins traitants les recommandations de la Haute Autorité de santé (HAS). Nous proposerons des outils d'accompagnement des patients, réalisés conjointement avec les sociétés savantes, la HAS et l'Inpes, et ferons connaître les forfaits de prise en charge dont l'accessibilité sera renforcée. L'arrêt du tabac pourrait également être pris en compte dans la rémunération sur objectifs de santé publique dans le cadre de la future loi de santé publique, et pourrait être inscrit comme thème prioritaire du développement professionnel continu (DPC).
Un accompagnement des sages-femmes sera mis en place, pour sensibiliser les jeunes mères avant et après la naissance. Dans notre programme d'aide au retour à domicile déployé auprès de 120 000 jeunes mères, ces dernières peuvent activer un volet dans leur compte internet ; il faudra y intégrer la lutte contre le tabagisme. Les services de la protection maternelle et infantile (PMI) seront aussi concernés, de même que les pharmaciens, avec la conception, en liaison avec leur ordre professionnel, d'un document de liaison pour les premières demandes de substituts nicotiniques. Les forfaits concernant ces derniers seront revalorisés à 150 euros pour certains publics. De nouvelles offres pour le sevrage tabagique seront proposées, en coordination avec l'Inpes, avec l'enrichissement du site Ameli par un module reprenant celui de l'Inpes et intégrant le programme santé active, un programme d'accompagnement spécifique pour les jeunes, une action plus proactive pour la prise en charge des substituts et l'indispensable volet évaluation. Enfin, des services de prévention de proximité s'adresseront à certains publics : femmes enceintes - avec peut-être des ateliers collectifs - et jeunes.
L'article 51 de la loi HPST pose un problème : inspiré de pratiques hospitalières, la délégation d'un élément du processus de soin peut occasionner pour un médecin de ville rémunéré essentiellement à l'acte des pertes de revenu substantielles. Il faut donc coordonner les financeurs, de manière à imaginer de nouveaux modes de rémunération au parcours amortissant les baisses de revenus, et à éviter parallèlement une explosion des coûts.
Comment faire passer la rémunération des pharmaciens d'officine, actuellement à la boîte, à une rémunération plus indépendante des volumes et des prix, sans pour autant financer un réseau de distribution qui n'aurait plus de clients ? Avec les syndicats de pharmaciens, nous avons constaté que trois questions devaient être résolues au préalable. Il faut d'abord revoir les contrats de coopération avec les fabricants de génériques sur lesquels le Gouvernement a souhaité de la transparence : ils représenteraient 30 000 euros en moyenne par officine, ce qui contrevient au plafond de 17 % de remise autorisé par le droit de la concurrence. Les pharmaciens réclament ensuite une certaine visibilité pluriannuelle contradictoire avec l'annualité de la loi de financement de la sécurité sociale : il conviendra d'examiner cela avec le Gouvernement - nous avons pu conclure avec les biologistes un accord pluriannuel validé par les deux ministres compétents. D'après nos simulations, et compte tenu du crédit d'impôt compétitivité emploi et de la convention de 2011, l'équilibre global de la distribution pharmaceutique ne sera pas bouleversé en 2013 et 2014 ; en revanche, si l'effort est maintenu en 2015 et 2016, la profession s'interrogera. Nous avons enfin essayé de concilier le souhait par les pharmaciens d'une rémunération à la dispensation et la prévisibilité de cette évolution au vu du risque financier. La rémunération à l'ordonnance est délicate à mettre en place puisque 30 % des médicaments sont achetés par renouvellement ; en même temps, la rémunération à la dispensation peut aller à l'encontre de notre volonté de privilégier des dispensations groupées. Voilà pourquoi nous avons préféré une rémunération pour les ordonnances complexes, donnant lieu à des plans de posologie, notamment pour les personnes âgées, ce qui peut le cas échéant préfigurer une dispensation par pilulier.
Nous proposons de rémunérer le service rendu à la population par le pharmacien séparément du prix du médicament et de plafonner les marges, qui pourraient en effet dépasser mille euros pour certains médicaments très onéreux. Ces propositions faites en lien avec le Gouvernement - qui doit refondre l'arrêté de marges - semblent recueillir l'avis favorable de la fédération majoritaire, les autres fédérations attendant une clarification sur les marges arrière. Je l'ai dit, nous ne subissons pas de pressions trop importantes en termes de délai, et finaliserons notre négociation après le vote de la loi de financement. Celle-ci laissera en revanche des marges de manoeuvre financières relativement étroites.
L'Assemblée nationale a précisé la position de la ministre selon laquelle l'évolution des centres de santé devait intervenir en même temps que la dynamique des soins de proximité. Les progrès dans l'organisation des soins doivent être intégrés dans la négociation future avec les centres de santé. Le conseil de l'Uncam aura à se positionner sur ces questions.
Si nous voulons réaliser des progrès, nous avons besoin d'un pilotage cohérent du parcours de soins. La France a une prise en charge hospitalière plus importante que la moyenne de l'OCDE, mais une organisation de la médecine de ville moins structurée que l'Espagne ou le Royaume-Uni. Les négociations avec les professionnels de santé, que l'assurance maladie mène par délégation, doivent être mises en cohérence avec le pilotage des établissements de santé par l'Etat et les agences régionales de santé. Il faut garder cette articulation sans détruire la valeur ajoutée de chacun. La régulation reste un métier. De ce point de vue, on l'a vu récemment sur l'aide à domicile, l'assurance maladie n'a pas à rougir de son savoir-faire.
Concilier cela avec l'orientation de santé publique est d'ailleurs l'un des enjeux de la stratégie nationale de santé. Le conseil de la Cnam se demande s'il ne devrait pas prendre une position de principe pour que l'évolution retenue fasse évoluer les choses sans que les compétences soient perdues. La ministre s'est montrée très ouverte sur les questions institutionnelles tout en étant prudente. Le Parlement évaluera de ce point de vue la mise en place des agences régionales de santé. Je ne suis pas sûr qu'une étatisation complète du système soit la réponse à tout ; en revanche, j'ai la certitude qu'un pilotage non cohérent n'est pas une bonne solution.
Il faut aussi juger sur les résultats : notre exécution est en deçà de l'Ondam pour la quatrième année consécutive ; nos effectifs ont baissé de 20 %, de manière échelonnée dans le temps et respectueuse du dialogue social. Toutefois, les modèles de négociation avec les offreurs de soins pourraient être plus développés en direction des établissements. Sur le fond, le Parlement doit rendre un arbitrage entre la loi et le contrat. On ne peut pas réformer le système de santé par la seule force de la loi ; la participation des professionnels de santé est incontournable. De ce point de vue, une plus grande participation des établissements de santé est peut-être souhaitable.

Comme chaque année, vous considérez l'Ondam hospitalier comme un mur infranchissable, et vous n'en parlez pas plus que de la liste en sus, dont le coût augmente pourtant de manière importante... Sur les restructurations hospitalières, le professeur Vallancien avait dit il y a 5 ans que 130 plateaux chirurgicaux étaient insuffisants ou dangereux ; 30 ont été traités. Les autres continuent de peser sur le budget de la sécurité sociale, y compris en médecine de ville puisque si les bons chirurgiens ne prescrivent pas de kinésithérapie après une pose de prothèse de hanche, les moins bons vous en prescrivent trente ou quarante séances... Pourquoi ne pas intervenir dans ce domaine ?
Le projet de loi de financement prévoit une économie de 960 millions d'euros sur le médicament ; or, un produit, le Lucentis, vous coûte 400 millions d'euros de trop : il coûte 789 euros par patient et par mois, alors que l'Avastin pourrait lui être substitué pour 45 euros. L'un est fabriqué par Novartis et l'autre par Roche, dont 25 % à 30 % du capital appartiennent au premier... Là encore, vous n'intervenez pas. Plus globalement, une grande part des économies demandées portent sur des princeps, peu sur les génériques. Cela tue l'industrie pharmaceutique innovante dans notre pays. Ne peut-on pas inverser la tendance ? Vous avez autorisé 16 génériques pour le Plavix, dont deux du laboratoire qui le fabrique et trois d'un autre laboratoire. Quel est l'intérêt ? Je ne suis pas opposé à l'idée de réaliser des économies, mais pas au détriment des intérêts économiques du pays.
Les négociations avec les pharmaciens d'officine sont bloquées depuis le 10 octobre, autour de la limite des 17 % des remises autorisées. Envisagez-vous de revoir ce taux ? Vous êtes partisan d'une dispensation à l'unité. Cela se pratique aux Etats-Unis. Nous en sommes déjà proches, par exemple pour les antibiotiques puisque les conditionnements ont été adaptés. Or, la pratique de la dispensation à l'unité présente des risques, dont celui d'un arrêt prématuré des traitements.
Vous n'évoquez pas la généralisation du tiers payant. Je ne suis pas d'accord avec votre analyse sur l'obligation des frontaliers de cotiser. Pour ramasser 150 à 200 millions de cotisations, vous diminuez de 200 voire 300 euros par mois le pouvoir d'achat de ces personnes qui font 150 kilomètres par jour pour aller travailler. Certains me disaient lors d'une manifestation samedi dernier qu'ils allaient s'inscrire au chômage ! Je dénoncerai à la tribune cette mesure misérable.

Comme d'habitude, vous avez été comblé par ce projet de loi de financement ; mais cette année, vous avez fait beaucoup d'efforts pour le défendre. Nous constatons pourtant qu'il manque des mesures structurelles.
Notre rapporteur général a dit que l'article 51 de la loi HPST mettait en place une procédure peu satisfaisante pour la coopération entre professionnels. Moyennant quoi on met en place, pour y remédier, un « collège de financeurs ». Est-ce vraiment simplifier ? Et ce collège comportera-t-il des professionnels ?
Le Fonds d'intervention pour la qualité et la coordination des soins (Fiqcs), qui avait ses mérites, est supprimé. Les crédits iront alimenter le Fonds d'intervention régional (FIR), mais la transparence sera-t-elle satisfaisante ?
L'article 33, relatif à la réforme de la T2A, nous inquiète. La dégressivité des tarifs nationaux pour les établissements qui dépassent leur quota incite à travailler moins, pour que les établissements moins performants disposent de fonds pour survivre ! Que fait-on de la qualité du service et de santé publique ?

La délégation de tâches prévue à l'article 43 me laisse perplexe. Il faut bien en mesurer les enjeux. Qu'il n'y ait pas de malentendu, je suis un fervent partisan de la lutte contre le tabagisme, mais confier aux sages-femmes la prescription de substituts nicotiniques aux femmes enceintes comme à leurs conjoints pose problème, car il peut exister des contre-indications.
La Cour des comptes a montré qu'une rationalisation des coûts devrait s'appliquer à la chirurgie ambulatoire. La Cnam ne devrait-elle pas faire des propositions pour que soient déclinées sur le territoire les expérimentations déjà engagées ?
En ce qui concerne le médicament, j'ai été très étonné de constater que certains produits princeps sont moins chers que les génériques. Quand une molécule est amortie, les laboratoires baissent les prix. Or, la Cnam reste passive.
Rien non plus sur la question des transports organisés en zone rurale pour la consultation de spécialistes. Pourquoi ne pas établir des conventions, afin que les médecins réservent des plages horaires aux transports organisés ? Il faut des incitations politiques pour modifier les façons de travailler.

L'un de vos collaborateurs, au cours d'une audition, nous a indiqué que la Cnam a dépensé 32 millions en frais de vaccination contre le papillomavirus. Or, beaucoup de femmes n'allant pas au bout du traitement, la dépense perd de son utilité. Avez-vous entrepris d'améliorer les choses ?

Je veux vous remercier, monsieur le directeur général, de m'avoir remonté le moral. Alors que la technostructure n'est que trop souvent portée à ne parler que de finances, vous nous avez parlé, une heure durant, non de gros sous, mais de santé.
Comment faire évoluer les pratiques médicales pour arriver à la médecine de demain ? Vous avez évoqué des pistes. Est-ce en désespoir de cause ou bien jugez-vous que l'on peut faire évoluer les pratiques en discutant calmement ?
Il faut trouver l'équilibre. L'intérêt général, que la loi et le règlement traduisent, exige parfois que l'on impose. Cependant, la loi ne peut pas tout. Le dialogue doit aussi s'engager avec les professionnels. C'est ainsi que le conventionnement avec les infirmières libérales dépend dorénavant de la densité d'infirmières sur un territoire. Nous avions engagé l'expérimentation et l'avons ensuite étendue à des zones plus grandes, puis elle a été déclinée auprès des masseurs kinésithérapeutes, en tenant compte de la durée de leurs études. Certes, il a fallu 2 ou 3 ans pour que les choses se mettent place. Voilà comment l'on parvient à faire évoluer les choses. Autre exemple, ce que nous avons fait avec les sages-femmes montre la voie de ce que pourrait être l'optimisation d'un parcours de soins.
Dans toute politique de réforme, la négociation est un élément incontournable. Question d'équilibre entre la loi et le contrat. On ne peut pas changer les choses par décret. Il y faut la collaboration des praticiens. Dans le management moderne d'entreprise, l'on recherche des objectifs partagés, pour autoriser un transfert de responsabilité, lequel enclenche une dynamique positive. Les conservatismes auxquels l'on se heurte témoignent surtout d'une peur du lendemain. Ce n'est pas le changement qui fait peur, mais l'incertitude. La lever favorise l'acquiescement au changement, ainsi en a-t-il été avec les laboratoires de biologie. Les incitations aident à programmer les évolutions et à gérer les choses dans le temps.
Pour les plateaux chirurgicaux, notre rapport sur les charges et produits, qui vous a été adressé, montre que les seuils élaborés pour la chirurgie carcinologique ne sont pas totalement appliqués. Le travail réalisé sur les prothèses de hanches fait apparaître une corrélation entre taux de reprise des prothèses et activité de l'établissement. Quand un établissement peut amortir ses coûts fixes sur une base plus large, le coût de ce qu'il réalise devient légèrement inférieur au coût moyen. Reste qu'il faut veiller à la qualité. Les équipes qui ont l'habitude de travailler dans le respect des référentiels de bonnes pratiques sont les plus fiables.
Sur le médicament, dès lors qu'un médicament reçoit une autorisation de mise sur le marché et que le Comité économique des produits de santé (Ceps) a fixé son prix, l'Uncam a compétence liée. Nous ne pouvons pas empêcher un médicament, dont les génériques, d'arriver sur le marché, sauf s'il n'est pas conforme. Notre rapport montre que certains prix ne sont pas en ligne avec le service médical rendu. Nous avons pointé le Lucentis, l'Avastin présentant toutefois des risques systémiques légèrement supérieurs.
Nous recommandons une diminution assez forte du prix du Lucentis : c'est la première molécule remboursée (360 millions d'euros).
Les négociations avec les pharmacies d'officine ne sont pas bloquées : elles sont suspendues dans l'attente du débat parlementaire et du règlement de la question de la marge de 17 %.
Quant à la généralisation du tiers payant, nous allons nous atteler à la première étape, c'est-à-dire à sa mise en place conjointe entre l'assurance maladie obligatoire (AMO) et l'assurance maladie complémentaire (AMC) pour les patients à faibles ressources. Un récent rapport de l'Igas a bien montré que ce n'est pas du côté de l'AMO que se posent les problèmes les plus aigus. Le sujet des franchises et participations forfaitaires, qui sont, pour une partie non négligeable, collectées par l'assurance maladie sur les sommes qui ne sont pas versées en tiers payant, devra faire l'objet d'un examen approfondi avant 2017.
S'agissant de la réforme des coopérations interprofessionnelles, il est indispensable de veiller à ce que la mise en place ou la généralisation de protocoles de coopération - qui ont été très décriés par les professionnels, notamment libéraux - ne se heurte pas à des problèmes financiers qui n'auraient pas été anticipés. En tout état de cause, un décret est prévu qui permettra de préciser ces questions.
Il ne m'appartient pas de savoir si la prescription de substituts nicotiniques par les sages-femmes, profession médicale, comporte des risques particuliers. Il est vrai que certains de ces substituts n'étaient pas sans danger : certains d'entre eux, comme le Champix, font l'objet d'une surveillance renforcée ou ont été retirés de la vente. Une analyse pharmacologique approfondie serait sans doute nécessaire pour répondre à votre question.
Nous sommes très favorables au développement de la chirurgie ambulatoire. Nous allons nous pencher attentivement sur les conclusions du rapport de la Cour des comptes de septembre dernier, qui estime à 5 milliards le montant des économies qui pourraient être réalisées grâce à ce levier : si une telle manne existe en effet, il est indispensable de s'y intéresser ! La plupart des pays, nous l'observons, élargissent aujourd'hui le champ de la chirurgie ambulatoire, ce qui va toutefois de pair avec une réorganisation de la médecine de ville.
Sur les prix relatifs des médicaments génériques et des princeps, les premiers sont nécessairement moins chers, puisque leur prix est calculé sur la base d'une décote par rapport aux seconds. Il peut en revanche exister des écarts de prix sur certains médicaments qui portent le même nom mais qui diffèrent quant à leur forme galénique : sont notamment concernés les médicaments orodispersibles. En tout état de cause, et puisque vous n'êtes pas le premier à nous faire cette remarque, il pourrait être intéressant de faire une étude sur ce point.

Je n'y croyais pas moi-même, mais j'ai pu le constater de mes propres yeux sur deux boîtes de médicaments qui m'ont été présentées.
Sans doute cet écart concernait-il des médicaments non remboursés, dont le prix est libre. Il arrive également parfois que les différences de prix s'expliquent par des différences de conditionnement.

Il est important que nous puissions obtenir une explication sur ce point particulier, qui risque d'empoisonner le débat général.
Un rapport d'activité du FIR est réalisé chaque année, qui rend compte très précisément de l'utilisation des crédits action par action. Peut-être faudrait-il veiller à ce que ce rapport connaisse une diffusion plus large. Il est certain en tous cas qu'il faudra parvenir à davantage de transparence à mesure que les montants gérés par le FIR croîtront.

Il faudra également que nous puissions comparer l'utilisation de ces montants par le FIR avec celle qui en était faite auparavant.
En ce qui concerne le transport sanitaire, nous avons proposé dans le rapport sur les charges et produits de généraliser la contractualisation entre les caisses primaires et les établissements de santé. Il s'agirait de mieux organiser le transport en mettant en place, par exemple, des objectifs en matière de recours au transport et de modalités de transport, en tenant compte des situations particulières de chaque établissement. Un important travail est aujourd'hui réalisé sur ce point par la Cnam et les ARS. La contractualisation se traduit davantage par un dialogue positif qu'un dispositif mettant en place des sanctions : c'est pourquoi une évolution de l'organisation du transport sanitaire me semble plutôt devoir passer par une contractualisation volontaire. Il s'agirait de créer une dynamique positive, et non d'imposer un changement de modèle.
Il existe aujourd'hui un débat autour du vaccin contre le cancer du col de l'utérus, à la fois sur la question du nombre d'injections (trois aujourd'hui) et sur le fait qu'il ne protège pas contre toutes les souches de papillomavirus. Il est également nécessaire de continuer à faire de la prévention pour les femmes non vaccinées par la réalisation des frottis réguliers. La France se trouve dans une situation particulière : la prévention semble plutôt s'éroder que se généraliser, pour des raisons pour la plupart non objectives. Des idées fausses continuent de circuler sur la vaccination : certaines personnes pensent encore que l'on peut attraper la grippe en se faisant vacciner contre cette maladie ! Il est très important de faire des efforts de pédagogie sur ce thème.
Sur la question de la dégressivité des tarifs, il est clair qu'un établissement organisé en vue de pratiquer un nombre important d'opérations peut amortir ses frais fixes sur un plus grand nombre d'actes et donc être soumis à des coûts moins importants, ce qui peut justifier une tarification marginale dégressive. Cela suppose cependant une cohérence dans la tarification, qui doit être en ligne avec la moyenne des coûts. Il apparaît par ailleurs que le risque de reprise est plus élevé pour la réalisation des prothèses, dans un établissement qui pratique peu d'interventions que dans un autre qui en a davantage l'habitude. Il faut donc prendre garde à ce que cette mesure n'aboutisse pas à désinciter les établissements les plus performants. Tout est une question de dosage.

Il ressort des auditions que nous avons menées que la branche maladie se trouve aujourd'hui à un carrefour de son évolution. Pensez-vous pouvoir, dans l'avenir, harmoniser activités libérales et activités de service public ?
Il faut dans un premier temps clarifier ce que recouvre la notion d'activité de service public et en définir le cahier des charges. Dans le cas contraire, le danger serait de n'être pas conformité avec les exigences de l'Union européenne. Par ailleurs, on ne peut envisager la mise en place de financements au titre du service public que s'il existe des contraintes spécifiques. La question du reste à charge est l'une des questions majeures qui devront être abordées. En outre, le fait que les cliniques privées pratiquent un nombre important d'interventions chirurgicales sur certains actes chirurgicaux rend sans doute incontournable une réflexion sur la formation des jeunes chirurgiens. Il faut réfléchir à la possibilité que certaines cliniques privées, dans le cadre de cahiers des charges précis et sous les mêmes contraintes que les établissements publics, puissent participer à des missions de service public - de la même façon que pour la permanence des soins.